多囊卵巢综合征(polycystic ovarian syndrome,PCOS),一个再熟悉不过的病,深深扎根在了妇女同志的生活当中。其在临床上以雄激素过高的临床或生化表现、持续无排卵、多囊卵巢改变为特征,常伴有胰岛素抵抗和肥胖。

多囊卵巢综合征
1935年,Irving Stein和Michael Leventhal对PCOS的报道无疑是具有里程碑意义的,八十多年的历史让它深深铭刻在了妇女疾病发展的印记路程中,但是你可能对PCOS真的有些误解,这五大真相,你真的知道么?
多囊是一种错误的名称?
什么?多囊不叫多囊?当然,PCOS已经不是第一个命名在多年之后发现并不合适或者准确的疾病了。当年两位学者描述为囊肿的其实是尚不成熟的窦卵泡,这不恰当的用词却成为它数十年独有的标签。除青少年外,卵巢形态不是诊断疾病最重要的条件。同样,患有多囊卵巢但没有激素或代谢异常的女性也不能确诊为PCOS。
多囊卵巢的科学释疑
但到目前为止,专家还未能在给该综合征一个足以表达其解剖学、临床和代谢表现的新名称上达成一致共识。不过也叫习惯了,深入人心了,那现在就姑且这么叫着吧。是F4就行,管他是东北的还是台湾的。
永PCOS并不罕见,10%的女性受其影响
作为较为“亲近的妇女之友”,PCOS影响着将近10%的女性,这还不算那些尚未发现诊断的,对此,我想妇女也是深有体会的。
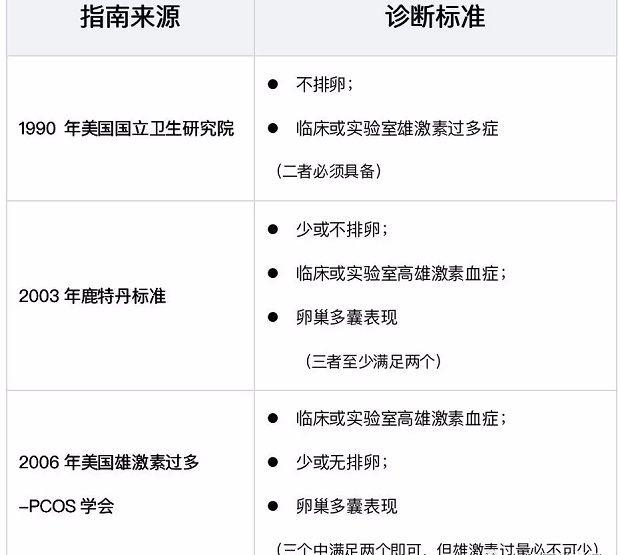
多囊卵巢相关的临床数据
目前为止,就PCOS诊断标准,国际专家共提出3个共识,分别是1990年美国国立卫生研究院(National Institutes of Health,NIH)制定的NIH标准、2003年ESHRE与ASRM联合提出的鹿特丹标准,以及2006年美国雄激素过多-PCOS学会(Androgen Excess and PCOS Society,AE-PCOS)提出的AES标准,较为广泛接受的还是其中的鹿特丹标准。
部分患者月经周期是规律的,但85%-90%的患者月经周期超过35天或每年少于9个月经周期。高雄激素血症和/或雄激素过量的临床证据(多毛症,痤疮,阴蒂肥大,男性身体体征)在多达80%的受影响女性中存在。
虽然部分女性还未诊断,但某些发现在PCOS女性中更常见,包括肥胖(至少50%)、黄体生成素水平升高、胰岛素抵抗、葡萄糖耐量降低、2型糖尿病、血脂异常,高血压、血管内皮功能障碍、高凝状态和子宫内膜增生。
“为什么我们不能怀孕,为什么我们的月经不规律,为什么我们脸上爬满了痤疮和身上控制不住疯狂生长的体毛?”不断地求医问药,妇女内心也饱受煎熬。其实PCOS就在我们身边,患PCOS的女性也更需要我们的帮助。
PCOS是女性不孕的最常见原因
要知道,PCOS女性不孕的根本原因是少排卵或无排卵。事实上,90%的患有稀发月经或闭经的女性患有PCOS。然而缺乏排卵并不是唯一导致不孕的原因,比如肥胖,较差的卵子质量和不利的子宫内膜环境也会影响女性的生育机会。
除了评估卵巢功能外,夫妇还应进行适当的、完全的不孕症评估(男性因素不孕,输卵管状态等)。如果评估的其余部分是正常的,必须恢复规律的排卵以提高生育能力。
那这些女性又该何去何从?
在体重指数较高的女性中,减重是一线治疗。体重减轻5%可以对卵巢功能产生有利影响。对于在生活方式干预后没有怀孕的女性,二甲双胍已被证明可以改善排卵和活产率。
克罗米芬是推荐促排卵的首选药物,成功诱导多达80%的PCOS女性排卵。这种效果似乎优于二甲双胍。将该药与二甲双胍相结合(特别是对克罗米芬耐药的女性)可以进一步提高其疗效。作为一种替代治疗,芳香酶抑制剂可能诱导排卵且没有负面的子宫内膜影响。
但药物并不是万能的,也不一定对所有PCOS的女性有确切疗效。

药物对多囊卵巢的作用并不客观
对口服药物无反应的女性可考虑促性腺激素刺激或腹腔镜卵巢打孔。促性腺激素在诱导卵泡发生方面非常有效,但常常增加了卵巢过度刺激综合征和多胎妊娠的风险。使用体外受精与选择性胚胎冷冻保存和后续的单胚胎移植可以避免对刺激敏感的女性这些并发症的发生。添加二甲双胍可以降低过度刺激的风险。
从口服到联合,再到手术,这是一个从无创到入侵的过程,每个治疗手段改变都是对目前治疗不理想的递进,但没谁说杀鸡直接用牛刀的。
PCOS与癌症有联系
癌症,人们谈之变色的恶魔,不论付出什么代价都不愿与之相遇。可是,在女性中发病率如此高的PCOS竟然与癌症有关?妇女们看到这里,可能就觉得此事并不简单。
长期以来,PCOS与各种癌症之间关联的研究在不断进行。PCOS伴有长期无对抗的雌激素暴露,可诱发子宫内膜增生和子宫内膜癌。最近的数据表明,PCOS女性患子宫内膜癌的风险增加了三倍,并且患卵巢癌的风险也会增加。胰岛素可能通过增加子宫内膜基质中某些胰岛素结合位点的促有丝分裂活性而在癌症风险中发挥作用。
此外,受正常月经周期影响的子宫内膜细胞凋亡的激素调节,在患有多囊卵巢综合征的女性中向存活转移,这可能为癌细胞提供了生存优势。这些发现促使研究评估胰岛素增敏药物在预防或治疗癌症中的作用。而且初步研究表明,它具有保护作用。
PCOS不仅仅是一种生殖障碍
PCOS对女性的影响,不仅在其育龄期,而是贯穿她的整个生命周期。
研究发现,患PCOS的女性,其胰岛素抵抗的风险增加2.48倍,糖尿病的风险增加4.43倍,代谢综合征的风险增加2.88倍!这些疾病的发病在女性进入围绝经期时变得更加常见。
与没有PCOS的女性相比,PCOS女性心血管疾病危险因素(LDL胆固醇/甘油三酯升高,HDL胆固醇降低,颈动脉内膜厚度增加,冠状动脉钙化增加,左心室容量增加,舒张功能障碍,内皮功能障碍)和肥胖明显更多。虽然在PCOS女性是否最终有更高心血管疾病发生风险上存在争议,但是没有谁是想给自己绑一颗不稳定的炸弹的。

多囊卵巢影响妊娠结局
且对于PCOS女性来讲,体重对于生育以及生命质量都是有很大影响的。有研究在探究体重指数(BMI)对于PCOS患者IVF/ICSI治疗过程及结局的影响时,回顾性分析2015~2016年在其医院就诊的1323名PCOS患者(1323个IVF/ICSI助孕周期)的临床资料。给出的结论为:在进行IVF/ICSI助孕的PCOS患者中,BMI升高可能会影响促排卵反应,导致Gn用量增加、Gn促排天数延长。虽然不同BMI各组的妊娠结局尚无显著性差异,但随着BMI增加,IVF亚组的胚胎种植率呈略下降的趋势,因此。临床工作中对于行助孕治疗前PCOS患者的BMI控制仍应给予一定重视。
所以,对于那些较高体重指数的女性筛查变得尤为重要。对于已经确诊PCOS的女性,为了改善疾病对其现在及未来可能持续存在的影响,改变生活方式极为重要,即便效果并不理想,神药二甲双胍也是不错的选择。
PCOS默默无闻,就潜伏在身边。它已不再是你认识的那个无所谓的疾病,及时发现和治疗PCOS,正确看待PCOS才是我们更应该做的事情。